konsequente Basispflege
VON NEURODERMITIS BIS PSORIASIS
Seite 1/1 12 Minuten
Bei Kindern, deren Haut juckt und gerötet ist, handelt es sich meistens um die Neurodermitis.
Sie ist die häufigste chronisch-entzündliche Hauterkrankung im Säuglings- und Kindesalter. In Deutschland leiden circa 13 Prozent aller Kinder unter ihr, wobei der Häufigkeitsgipfel im Säuglings- und Kleinkindalter liegt.
Die Psoriasis manifestiert sich hingegen erst später, frühestens bei jungen Erwachsenen im zweiten Lebensjahrzehnt. Beide Erkrankungen treten schubweise auf, wobei sowohl das klinische Erscheinungsbild als auch die Ausprägung individuell variieren. Während einige nur ab und zu leichte Symptome verspüren, haben andere dauerhaft mit großen Entzündungsherden auf der Haut zu kämpfen.
Neben der Therapie akuter Schübe ist eine konsequente Basispflege der Haut unerlässlich. Lassen sich die Hauterkrankungen nicht mit topischen Behandlungsstrategien ausreichend kontrollieren, können systemische Therapieoptionen eine deutliche Verbesserung bringen.
„Neurodermitis und Psoriasis erfordern eine regelmäßige Behandlung“.
Neurodermitis – Bitte nicht kratzen!
Das Erscheinungsbild der Neurodermitis ist breit gefächert und variiert je nach Alter. Bei den Säuglingen dominieren flächige, nässende Rötungen auf der Kopfhaut (Milchschorf) und auf den Wangen. Ältere Kinder leiden insbesondere an Ekzemen in den Kniekehlen und Ellenbeugen sowie am Hals und im Nacken.
Mit zunehmendem Alter werden die Neurodermitisschübe in der Regel milder und die Ekzeme sind meist nur noch in schwach ausgeprägter Form vorhanden. Bei Erwachsenen zeigen sich daher seltener großflächige Ekzeme.
Vielmehr machen sich bei ihnen zeitweise kleinere Herde am Hals und auf dem Dekolleté sowie in den Armbeugen und Kniekehlen bemerkbar. Zudem sind kleine scharf begrenzte, stark juckende Knötchen typisch. Daneben treten auch Lid- und Handekzeme, Risse im Bereich der Ohrläppchen und Mundwinkel sowie kleinste, aber sehr schmerzhafte Stellen an Finger- und Zehenkuppen auf.
Die Läsionen sind in allen Altersstufen mit einer ausgeprägten Hauttrockenheit und einem starken Juckreiz verbunden, der die Betroffenen geradezu „Aus-der-Haut-fahren“ lässt. Er kann so quälend sein, dass die Stellen aufgekratzt werden, wodurch sie sich entzünden und infizieren können, was den Juckreiz wiederum verstärkt. Die Betroffenen geraten damit in einen Teufelskreis aus Juckreiz, Kratzen und sich verstärkenden Entzündungszeichen (Juck-Kratz-Kreislauf).
Folge der jahrelangen Entzündungen ist eine extrem trockene, verdickte und verhärtete Haut mit vergröberter Struktur (Lichenifikation).
Atopische Erkrankung
Andere geläufige Bezeichnungen für die Neurodermitis sind atopische Dermatitis oder atopisches Ekzem. Diese Begriffe verdeutlichen die allergische Komponente. Sie betonen damit, dass eine Überreaktion des Immunsystems auf eigentlich harmlose Reize vorliegt.
Diese Veranlagung wird als Atopie bezeichnet. Zusammen mit Asthma und Heuschnupfen bildet die Neurodermitis den atopischen Formenkreis. Alle drei Erkrankungen sind mit einer erhöhten Immunglobulin-E-Antikörper (IgE)-Bildung assoziiert. Neurodermitis-Patienten, auch Atopiker genannt, haben die genetische Veranlagung zu trockener, empfindlicher Haut und einer erhöhten Ekzembereitschaft.
Dabei ist das Risiko eine Neurodermitis zu entwickeln umso höher, je mehr Familienmitglieder an dieser chronisch-entzündlichen Hauterkrankung leiden. Eine Neurodermitis kann – muss aber nicht – der Beginn einer Allergiker-Karriere sein, bei der sich Asthma und Heuschnupfen dazugesellen oder später folgen.
Individueller Krankheitsverlauf
Der Krankheitsverlauf ist nicht vorhersagbar. Bei etwa 50 Prozent aller Neurodermitiker beginnt die Erkrankung schon im Säuglingsalter, weitere 20 Prozent erleben bis zum fünften Geburtstag ihren ersten Schub. Bei den meisten bildet sich die Erkrankung spontan in der Pubertät zurück und bricht nicht erneut aus. Allerdings sind unter den Betroffenen noch etwa drei Prozent Erwachsene zu finden, wobei einige nur gelegentlich Symptome entwickeln.
Die Wahrscheinlichkeit, dass eine Neurodermitis noch im Erwachsenenalter persistiert, steigt mit einem frühen Erkrankungsbeginn, einem schweren Krankheitsverlauf im Kindesalter, dem Vorliegen weiterer Erkrankungen des atopischen Formenkreises und einer positiven Familienanamnese für atopische Erkrankungen. Daneben gibt es in seltenen Fällen das Phänomen, dass sich die Neurodermitis erstmalig im Erwachsenenalter manifestiert, was als Late-Onset-Neurodermitis bezeichnet wird.
Triggerfaktoren
Auf der Grundlage einer genetischen Disposition sind für den Ausbruch und weiteren Verlauf der Erkrankung verschiedene Einflüsse verantwortlich. Diese können bei jedem einzelnen Patienten sehr unterschiedlich sein. Gängige Triggerfaktoren, die einen Krankheitsschub auslösen oder das Hautbild verschlechtern, sind Allergene.
Säuglinge und Kleinkinder reagieren insbesondere auf Nahrungsmittelallergene (z. B. Kuhmilch, Hühnereiweiß, Nüsse). Bei Erwachsenen spielen eher Pollen und damit assoziierte Kreuzallergien eine Rolle (z. B. Birkenpollen und Äpfel). In allen Altersstufen irritiert häufig Kleidung aus Wolle oder Synthetikfasern die Haut, aber auch Reizstoffe wie Tabakrauch, Duftstoffe oder Seife verschlechtern den Hautzustand.
Ebenso wirkt sich häufiges Waschen, Baden oder Duschen ungünstig aus. Die Juckreizschwelle wird typischerweise auch durch Infekte, Stress und andere psychische Belastungssituationen erniedrigt.
Zudem spielt das Klima häufig eine Rolle. Rauer Wind, Nässe, kalte Temperaturen und trockene Heizungsluft setzen der Haut von Neurodermitikern ebenso zu wie Hitze und Schweiß sie reizen kann.
Gestörte Schutzfunktion
Ein großes Problem bei der Neurodermitis ist eine Störung der Haut-Lipid-Barriere, auch Rein’sche Barriere genannt. Diese Barriere ist eine Schicht der Epidermis, die aus toten Hornzellen (Korneozyten) und einem Lipidgemisch (Cholesterin, Ceramide, freie Fettsäuren) besteht.
Gemeinsam bilden die Lipide eine lamellare Struktur, die wie eine Kittsubstanz die Korneozyten zusammenhält. Bei Patienten mit Neurodermitis ist – häufig durch eine Genmutation ausgelöst – zu wenig Filaggrin vorhanden, das als Strukturprotein die Barrierefunktion verstärkt. Zudem liegt eine veränderte Zusammensetzung der epidermalen Lipide, die zur Abdichtung der Hautbarriere beitragen, vor.
Geht jedoch der feste Zusammenhalt der Hautzellen in der Epidermis verloren, wird das natürliche Schutzschild des Körpers brüchig. Folglich wird die Haut durchlässiger für hautirritierende Stoffe wie Allergene, Schadstoffe und Mikroorganismen (z. B. Staphylokokkus aureus), sodass diese von außen leichter eindringen können.
Zugleich begünstigt die geschädigte Schutzbarriere einen erhöhten transdermalen Wasserverlust, wodurch die Haut des Neurodermitis-Patienten zunehmend trockener und rissiger und damit anfälliger für Infektionen wird.
Individuelle Pflege in Stufen
Die Therapie der Neurodermitis ist leitliniengerecht an die unterschiedlichen individuellen Phasen je nach Schwere und Chronizität der Erkrankung anzupassen. Dabei soll die Therapie auf die klinische Ausprägung abgestimmt sein, wobei drei Schweregrade unterschieden werden:
- Stufe 1 - trockene Haut,
- Stufe 2 - leichte bis moderate Ekzeme,
- Stufe 3 - moderate bis schwere Ekzeme.
Dementsprechend kommen symptomorientiert im Sinne einer Stufentherapie zunehmend stärker wirkende Therapeutika zum Einsatz. Triggerfaktoren sollen reduziert oder möglichst ganz vermieden werden.
Emollienzien
Bei allen Schweregraden wird eine topische Basispflege durchgeführt. Ihr Ziel ist, der oberen Epidermis Lipide zuzuführen, um die Hautbarriere wiederherzustellen. Die Leitlinie spricht von Emollienzien ohne Wirkstoffe und von Emollienzien plus Wirkstoffzusätzen, wobei die zugesetzten Wirkstoffe keine Arzneistoffe sind. Grundsätzlich sollen Emollienzien in jedem Stadium der Erkrankung – also dauerhaft – mindestens zweimal täglich aufgetragen werden, um Ekzemschübe hinauszuzögern, zu verkürzen oder abzumildern.
Bei der Auswahl des Präparates sollen neben den persönlichen Vorlieben auch jahreszeitliche Unterschiede berücksichtigt werden (mehr Hydrophilie im Sommer, mehr Fettgehalt im Winter). Ebenso spielen die aktuelle Hautbeschaffenheit sowie die Lokalisation der erkrankten Körperareale (z. B. Pasten für Regionen, wo benachbarte Hautflächen aufeinanderliegen (intertriginöse Bereiche), nicht zu stark fettende Formulierungen für das Gesicht) eine Rolle.
Emollienzien plus
Den Emollienzien werden häufig Glycerin und Harnstoff (Urea) in unterschiedlichen Konzentrationen als Feuchthaltefaktoren (Moisturizer) zugesetzt. Beide verbessern die Hautbarriere und verringert den Wasserverlust der Haut, wodurch der Juckreiz vermindert wird. Bei Urea ist die Verträglichkeit allerdings vom Hautzustand abhängig.
Zur Pflege der sehr trockenen, juckenden und schuppenden Haut im schubfreien Intervall haben sich Zubereitungen mit einem hohen Harnstoffgehalt von zehn Prozent bewährt.
Bei akuten Ekzemen darf die Grundlage aber höchstens fünf Prozent Urea enthalten, da sonst Irritationen wie ein Brennen der Haut (Stinging-Effekt) zu erwarten sind. Bei Säuglingen und Kleinkindern ist generell die Harnstoffkonzentration auf drei Prozent zu begrenzen, da selbst geringfügig höhere Mengen zu Hautreizungen führen können. Bei den Kleinen ist ein Zusatz von Glycerin meist verträglicher.
Weitere Beispiele für Wirkstoffzusätze ohne Arzneistoffcharakter, die die Leitlinie „Atopische Dermatitis“ nennt, sind Flavonoide wie
- Licochalcon A,
- Saponine und
- Riboflavine aus proteinfreien Junghaferextrakten,
- bakterielle Lysate aus Aquaphilus dolomiae oder Vitreoscilla filiformis.
In der Praxis haben zudem topische Präparate auf der Grundlage von Omega-6-Fettsäuren einen hohen Stellenwert. Sie beeinflussen den Mangel an Gamma-Linolensäure der Haut günstig und tragen so zur Stabilisierung der Hautbarriere bei. Zudem weisen sie auch antimikrobielle Eigenschaften auf und sollen zu einer Reduktion der Besiedlungsdichte mit Staphylokokkus aureus führen.
Antientzündliche Therapie
Auf Stufe 2 sieht die Leitlinie zusätzlich zur topischen Basistherapie eine antientzündliche Therapie mit antiinflammatorischen Wirkstoffen vor.
Es sollen topische Glucocorticosteroide und bei Unverträglichkeit oder Nichtwirksamkeit und an besonderen Lokalisationen (z. B. Gesicht, intertriginöse Hautareale, Anogenitalbereich) die topischen Calcineurininhibitoren Tacrolimus oder Pimecrolimus zum Einsatz kommen. Zudem können ergänzend dazu juckreizstillende (antipruriginöse) und antiseptische Wirkstoffe erwogen werden.
Die Wahl eines Glucocorticoids richtet sich nach dessen Wirkstärke (Klasse I bis IV), wobei bei Kindern in der Regel nur schwach bis mittelstarke Glucocorticoide verwendet werden sollen. Zur Juckreizbehandlung werden Polidocanol und Capsaicin genannt.
Topische Antihistaminika sollen nicht angewendet werden, auch keine systemischen. Ebenso rät die Leitlinie bei Sekundärinfektionen von einer antibiotischen Lokaltherapie wegen der Gefahr einer Resistenzentwicklung und einer Sensibilisierung ab. Bei großflächigen superinfizierten Läsionen ist vielmehr eine systemische Antibiotikatherapie durchzuführen.
Kombination mit Systemtherapie
Für Patienten mit manifesten entzündlichen Läsionen sieht die Leitlinie eine Kombination topischer antientzündlicher Präparate mit einer Systemtherapie vor. Während früher für schwere Verlaufsformen nur konventionelle Immunsupressiva wie beispielsweise
- systemische Glucocorticosteroide,
- Ciclosporin,
- Azathioprin oder Methotrexat (MTX)
zur Verfügung standen, erweitern heute moderne Systemtherapeutika wie die
- Januskinase-Inhibitoren Baricitinib, Abrocitinib und Upadacitinib
- sowie die neueren gegen die Th2-Helferzellen gerichteten monoklonalen Antikörper Dupilumab und Tralokinumab das Therapiespektrum.
Psoriasis – Nicht ansteckend!
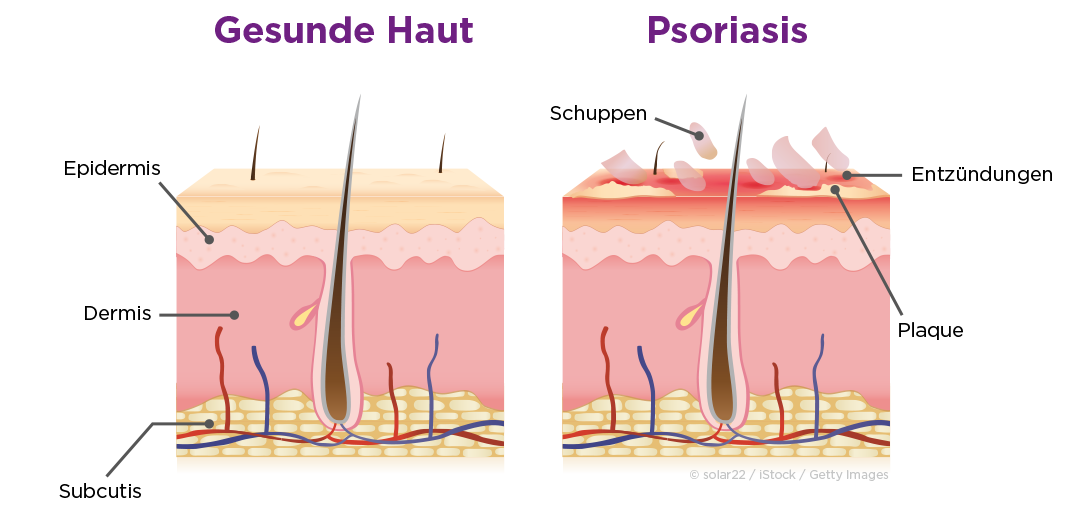
Die Schuppenflechte (Psoriasis vulgaris) ist ebenfalls eine chronisch-entzündliche, schubweise auftretende, immunvermittelte Erkrankung. Sie ist an der Haut durch schmerzhafte Risse, Blasen oder dunkelrote Entzündungsherde mit silbrigen Schuppen (Plaques) gekennzeichnet, die teilweise heftig jucken und schubweise an unterschiedlichen Körperregionen auftreten.
Kein einheitliches Krankheitsbild
Bei den meisten Patienten geht man von einer genetischen Veranlagung aus, wobei zusätzliche Faktoren wie beispielsweise
- Infektionskrankheiten,
- Stress,
- Rauchen,
- Alkohol oder
- Medikamente
einzelne Krankheitsschübe einer Schuppenflechte auslösen oder verschlechtern. Es treten Krankheitsschübe unterschiedlicher Dauer und Schwere auf, die zumeist rezidivieren. Prinzipiell wird die Psoriasis ebenso wie die Neurodermitis in verschiedene Schweregrade eingeteilt.
Die aktuelle Leitlinie unterscheidet eine leichte und mittelschwere bis schwere Psoriasis. Bei beiden Verlaufsformen kann die Ausprägung der typischen Entzündungsherde sowohl individuell als auch im Verlauf der Erkrankung stark variieren. Aber selbst eine geringgradige Symptomatik hat häufig psychische Belastungen zur Folge. Obwohl die Psoriasis nicht ansteckend ist, werden die Patienten häufig allein wegen ihres Aussehens ausgegrenzt, was das Leiden der Betroffenen noch verschlimmert.
Auch der Zeitpunkt der Erstmanifestation ist variabel. Die Typ-I-Psoriasis manifestiert sich erstmals bei jungen Erwachsenen meist Anfang bis Mitte 20 und weist eine starke genetische Prädisposition auf. Von diesem frühen Beginn der Schuppenflechte sind 75 Prozent aller Patienten betroffen.
Die Typ-II-Psoriasis tritt hingegen sporadisch im höheren Erwachsenenalter zwischen dem 57. und 60. Lebensjahr in Erscheinung, wobei die Familienanamnese in den meisten Fällen negativ ist. Dieser Typ der Schuppenflechte verläuft meist ruhiger und nicht so schwer.
„In Deutschland leiden schätzungsweise 2,5 Millionen Menschen unter einer Psoriasis.“
Lokalisationspunkte Haut und Nägel
Die Patienten leiden vor allem unter dem Juckreiz sowie unter der Beeinträchtigung ihres Aussehens aufgrund der Plaques mit der einhergehenden Schuppenbildung. Das Ausmaß der Hautbeteiligung kann von diskreten, umschriebenen Arealen bis hin zur flächenhaften Erkrankung der gesamten Haut reichen. Grundsätzlich ist ein Auftreten der Hauterscheinungen an jeder Körperregion möglich.
Typische Stellen sind aber Ellenbogen und Knie, ebenso die Kopfhaut, die Gehörgänge und der Steiß. Bei vielen bleibt die Erkrankung auf umschriebene schuppige und entzündliche Herde beschränkt, die immer wieder in Schüben auftreten. Zudem ist eine Miterkrankung der Nägel möglich. Nagelveränderungen treten in Form von Tüpfelnägeln, Nagelwachstumsstörungen bis hin zur vollständigen Zerstörung eines oder mehrerer Nägel auf.
Topische Therapie
Bei allen Schweregraden ist eine rückfettende Basispflege Grundlage jeder Behandlung. Sie wird zweimal täglich sowohl in schubfreien Intervallen als auch während einer Akuttherapie aufgetragen. Die Zubereitungen sollten immer fettend, hydratisierend und filmbildend sein. Keratolytische Zusätze (z. B. Salicyl-, Milchsäure) bewirken über eine Schuppenablösung eine Verbesserung des Hautbildes und ermöglichen zudem ein besseres Eindringen weiterer topischer Wirkstoffe.
Eine leichte Verlaufsform wird in der Regel ausschließlich topisch behandelt. Am häufigsten werden Glucocorticoide und Vitamin D-Analoga eingesetzt, auch in Kombination. Eine gängige Fixkombination besteht aus Calcipotriol und Betamethason.
Das Präparat wird nicht nur während der akuten Schübe appliziert. Um die Zeit bis zum nächsten Rezidiv zu verlängern, kommt es auch dauerhaft und damit proaktiv zur Anwendung. Dafür gehen die Patienten nach erfolgreicher Abheilung der Hautläsionen von der täglichen Initialtherapie zu einer zweimal wöchentlichen Erhaltungstherapie über.
Systemische Therapie
Bei mittelschweren bis schweren Verlaufsformen reicht eine alleinige Lokaltherapie nicht aus. Es erfolgt eine Foto- und Systemtherapie, die gegebenenfalls topisch ergänzt wird. Am häufigsten werden immer noch die beiden konventionellen Therapeutika MTX (Methotrexat) und Fumarsäureester verordnet. Zudem zählen Acitretin, und Ciclosporin A zu den „first line“-Therapeutika.
Bringen diese Substanzen keinen ausreichenden Therapieerfolg oder liegt eine besonders schwere Psoriasis vor, kommen Biologika zur Anwendung, wobei die Leitlinie zwischen „first line“- und „second line“-Optionen unterscheidet. In der Erstlinie stehen die TNF-alpha-Inhibitoren Adalimumab und Certolizumab sowie die IL-Inhibitoren Brodalumab, Ixekizumab, Secukinumab, Guselkumab, Risankizumab und Tildrakizumab.
Unter den Therapeutika der Zweilinie finden sich die TNF-alpha-Inhibitoren Etanercept und Infliximab, der IL-Inhibitor Ustekinumab sowie der schon seit längerem zur Verfügung stehende PDE-4-Hemmer Apremilast.
Mehr zum Thema Neurodermitis und Psoriasis:
Grundsätzlich gilt bei der Neurodermitis …
… je akuter der Hautzustand, desto feuchter sind die Grundlagen zu wählen. Daher sind im akuten Schub vorzugsweise Formulierungen auf hydrophiler Basis (O/W) und bei chronischen Läsionen lipophile Formulierungen (W/O) zu bevorzugen. Alle Produkte sollten pH-neutral sein sowie keine relevanten Reizstoffe oder Kontaktallergene enthalten (z. B. Emulgatoren, Duft-, Konservierungsstoffe), da diese mit einem hohen Sensibilisierungspotenzial verbunden sind.
Aktiviertes Immunsystem
An der Pathogenese beider Erkrankungen sind immunologische Prozesse beteiligt. Bei der Neurodermitis steht eine lokale Entzündungsreaktion mit einem komplexen Zusammenspiel von Zytokinen und T-Helferzellen, vor allem vom Typ 2 (Th2), im Fokus.
Zudem initiieren Allergene, die durch die gestörte Hautbarriere eindringen, eine IgE-Ausschüttung, die wiederum T-Zellen aktivieren. Diese produzieren ihrerseits proinflammatorische Zytokine und Chemokine wie die Interleukine (IL)-4, IL-5 und IL-13, wodurch weitere Entzündungszellen rekrutiert werden.
Aber nicht immer sind Allergene am Krankheitsgeschehen und -verlauf beteiligt. Daneben existiert auch eine Neurodermitis-Form, bei der die Betroffenen keine erhöhte Veranlagung für Allergien und normale IgE-Blutwerte haben. Hier scheinen unter anderem mikrobielle Faktoren wie die Ansiedlung von Bakterien wie Staphylokokkus aureus eine Rolle zu spielen.
Bei der Psoriasis ist das Gleichgewicht zwischen verschiedenen Helferzellen gestört, wodurch es zu übermäßigen Abwehrreaktionen kommt. Eine zentrale Rolle spielt dabei das entzündungsfördernde Zytokin TNF-alpha (Tumor-Nekrose-Faktor alpha).
Sowohl in den betroffenen Hautarealen als auch in den Gelenken sind erhöhte Konzentrationen dieses Zytokins nachweisbar. Zudem sind am Entzündungsgeschehen der Psoriasis die Zytokine Interleukin (IL)-12, IL-17 und -17A sowie IL-23 beteiligt. Das klinische Bild ist neben einer Gefäßdilatation vor allem durch das gestörte Proliferations- und Differenzierungsverhalten der Keratinozyten in der Epidermis geprägt.
Systemische Beteiligung bei der Psoriasis
Die Symptome müssen nicht auf die Haut beschränkt bleiben. Bei bis zu 30 Prozent der Patienten sind zudem die Gelenke betroffen, was als Psoriasis-Arthritis bezeichnet wird.
Dabei kann sich die Erkrankung an lediglich einzelnen Gelenken manifestieren, meistens ist aber ein Befall mehrerer Gelenke mit den daraus resultierenden Funktionseinbußen zu verzeichnen. Neben einer morgentlichen Steifheit der Gelenke, die länger als 30 Minuten anhält und sich durch Bewegung bessert, werden Entzündungen der Sehnenansätze und Schwellungen ganzer Finger oder Zehen beobachtet.
Darüber hinaus ist die Schuppenflechte sehr oft mit Begleiterkrankungen wie Bluthochdruck, Adipositas, Dyslipidämie, Diabetes mellitus und koronarer Herzerkrankung verknüpft.
Sowohl bei der Neurodermitis als auch bei der mittel bis schwer ausgeprägten Psoriasis wird eine Fototherapie angewendet. Dabei werden die Läsionen mit Licht definierter Wellenlänge bestrahlt.