COPD
WENN DIE LUFT WEGBLEIBT
Seite 1/1 17 Minuten
In Deutschland leiden derzeit schätzungsweise vier Millionen Menschen an einer chronisch obstruktiven Bronchitis mit oder ohne Lungenemphysem. Allerdings ist die Dunkelziffer hoch und die Tendenz steigend. Die Lungenerkrankung wird mit der aus dem Englischen übernommenen Abkürzung als COPD (Chronic Obstructive Pulmonary Disease) bezeichnet. Hauptursache für die COPD ist langjähriges Rauchen. 80 Prozent der Betroffenen sind oder waren Raucher.
Daneben werden Risikofaktoren wie Passivrauchen, Exposition gegenüber Feinstäuben (z. B. aus Kopierern, Druckern) und Abgasen, Ozonbelastung sowie immer wiederkehrende Entzündungen in den Atemwegen als Wegbereiter für eine COPD verantwortlich gemacht. Vor allem entwickelt sich die COPD häufig auf Basis einer chronischen Bronchitis. Im Gegensatz zur chronischen Bronchitis sind aber bei der COPD die Bronchien dauerhaft verengt, was im Begriff obstruktiv (von lat. obstruere = verschließen) zum Ausdruck kommt.
Schleichende Krankheit Bei der COPD führt ein entzündlicher Prozess in der Lunge zu einer fortschreitenden Schädigung der Bronchien und damit zu einer weitgehend irreversiblen Verengung (Obstruktion) der Atemwege. Dadurch werden die Lungenbläschen (Alveolen) zerstört, was mit einer Einschränkung der Lungenfunktion einhergeht und sich in den Symptomen Auswurf, Husten und Atemnot (AHA-Symptome) äußert.
Zunächst leiden die Betroffenen nur bei großer körperlicher Belastung unter Luftnot. Mit zunehmendem Krankheitsverlauf stellt sie sich selbst bei leichten Tätigkeiten und später sogar im Ruhezustand ein. Der COPD-Patient ist schließlich nur noch bedingt körperlich belastbar und damit erheblich in seiner Lebensqualität eingeschränkt. Depressionen und Angststörungen stellen sich vielfach ein, denn Luftnot belastet nicht nur den Körper, auch die Psyche leidet.
Zudem ist die Lungenerkrankung häufig mit koronarer Herzkrankheit, Muskelschwäche und Gewichtsverlust assoziiert, weshalb sie zu den Systemerkrankungen zählt. Oftmals führt das schwere Leiden sogar zum Tode. Die COPD gehört derzeit zu den häufigsten Todesursachen weltweit. Schätzungen zufolge soll sie im Jahre 2020 für jeden dritten Todesfall verantwortlich sein.
Zerstörerische Entzündungsprozesse Aufgrund einer dauerhaften Entzündung der Atemwege verkrampft die Bronchialmuskulatur (Bronchospasmus), die Schleimhaut in den Bronchien schwillt an (Ödem) und es wird vermehrt Schleim produziert (Hyperkrinie), der schlecht abtransportiert werden kann. Infolge der ständigen Irritation der Bronchialschleimhaut wandern neutrophile Granulozyten und Makrophagen ein, die wiederum verschiedene Entzündungsstoffe produzieren und neue Entzündungszellen anlocken, die den chronischen Krankheitsprozess unterhalten.
Vermehrt freigesetzte Proteasen vernichten die Wand der Lungenbläschen (Alveolen) und leiten eine irreversible Zerstörung des Lungengewebes ein. Es treten fibrotische Veränderungen der Bronchialwand auf, das heißt, es wird zunehmend funktionsloses Bindegewebe gebildet, das die Atemwege immer mehr einengt. Die Behinderung des Atemflusses ist nicht mehr vollständig reversibel.
Betroffen ist vor allem die Ausatmung, woraus wiederum ein erhöhtes Restluftvolumen resultiert. Zudem beschleunigt sich kompensatorisch die Atmung (Tachypnoe). Da zunehmend mehr Luft in der Lunge verbleibt, kann der Luftaustausch nur noch in sehr begrenztem Maße stattfinden. Es folgt eine Überblähung der Lunge – ein Lungenemphysem entsteht, bei dem die kleinsten luftgefüllten Lungenstrukturen zunehmend überdehnt werden.
Exazerbationen
Unter einer Exazerbation versteht man jede Verschlechterung der COPD-Symptomatik, bei der sich der Patient und/oder der Arzt zu einer Extratherapie veranlasst fühlen. Für akute Verschlechterungsphasen können vielfältige Ursachen verantwortlich sein. Alle Stoffe und Partikel, die prinzipiell die Lungenatmung beeinträchtigen können, sind potenzielle Auslöser. Nicht nur Abgase, Feinstäube oder Tabakrauch, auch Kamin- oder Kerzenrauch können Exazerbationen einleiten. Manchmal reichen selbst extreme Temperaturschwankungen aus, etwa bei einem Wetterumschwung oder zu Beginn der kalten Jahreszeit. Ansonsten sind es vor allem bronchiale Infektionen, die COPD-Patienten in einen akuten Verschlechterungszustand bringen, der durch eine vermehrte Obstruktion, gesteigerte Atemnot, verstärkten Husten und/oder zunehmend eitrigen Auswurf gekennzeichnet ist. Während einige Patienten nur ein- oder zweimal im Jahr Exazerbationen erleiden, sind andere häufiger betroffen. Letztere werden nach GOLD 2017 als Patientengruppe mit hohem Risiko eingestuft.
Möglichst frühzeitige Diagnose Eines der Hauptziele der Therapie besteht in der Reduzierung der Lungenüberblähung, wodurch die Belastungsfähigkeit der Patienten gesteigert und letztendlich auch ihre Lebensqualität entscheidend verbessert werden kann. Da sich die Luftnot schleichend und anfänglich oft unbemerkt entwickelt, wird die COPD meist erst in einem fortgeschrittenen Stadium diagnostiziert. Dabei ist die Früherkennung für den Krankheitsverlauf und die Lebensqualität von entscheidender Bedeutung. Je früher die Diagnose gestellt und eine Behandlung begonnen wird, desto besser ist die Prognose.
Betroffene sollten daher gleich handeln und sich dem Arzt frühzeitig vorstellen. Fühlen sie sich bereits erheblich durch ihre Beschwerden eingeschränkt, ist eine Lungenschädigung längst fortgeschritten. Die Lungenleistung ist dann schon erheblich limitiert und lässt sich nicht mehr zurückbringen. Dennoch ist es nie zu spät für eine Behandlung und Betroffene sollten immer zu einem Arztbesuch motiviert werden. Medikamente und geeignete Verhaltensmaßnahmen können das Leben mit der Erkrankung erleichtern. Achtung Abwärtsspirale COPD-Patienten neigen allerdings oftmals dazu, den Gang zum Arzt hinauszuschieben und sich erst einmal zu schonen.
Da sie durch ihre Luftnot nicht voll belastbar sind, vermeiden sie in der irrtümlichen Annahme, sich etwas Gutes zu tun und der Erkrankung damit entgegen zu treten, körperliche Anstrengung. Dieses Verhalten ist für den weiteren Krankheitsverlauf allerdings kontraproduktiv und setzt einen Teufelskreis in Gang. Bewegt sich der COPD-Patient dauerhaft zu wenig, schwindet seine Muskelmasse, was eine abnehmende Leistungsfähigkeit nicht nur der Skelettmuskulatur, sondern auch des Herzen und des Kreislaufs nach sich zieht. Deswegen fühlen sich die Betroffenen dem Alltag nicht mehr gewachsen und ziehen sich sozial zurück. Damit sind sie aber immer weniger in Bewegung, wodurch sich nicht nur Herz- und Muskelkraft sowie körperliche Belastbarkeit, sondern auch die Lungenfunktion zunehmend verschlechtert.

Alarmzeichen beachten Kunden, die wiederholt Schleimlöser wünschen oder in der Apotheke über anhaltenden Husten, ständig wiederkehrende Hustenanfälle, über Kurzatmigkeit, Atemgeräusche (Giemen oder Pfeifen) oder Engegefühl in der Brust klagen, ist grundsätzlich verstärkte Aufmerksamkeit zu schenken. Die Beschwerden können auf eine COPD zurückzuführen sein. PTA und Apotheker sollten daher Betroffene gezielt ansprechen und ihnen einen Besuch beim Arzt empfehlen, damit dieser frühzeitig entsprechende Diagnoseverfahren durchführen und eine adäquate Therapie einleiten kann.
Der COPD auf der Spur Neben einer ausführlichen Anamnese ist der Lungenfunktionstest (Spirometrie) für den Arzt das wichtigste Diagnoseinstrument. Die Beurteilung der Lungenfunktion mithilfe der Spirometrie erlaubt ihm, die Diagnose COPD treffsicher zu stellen. Dabei misst das Spirometer das Luftvolumen, das der Patient ein- und ausatmet sowie die Geschwindigkeit des Luftstroms.
Von besonderem Interesse sind die Messungen der inspiratorischen Vitalkapazität (Summe aus normalem Atemzug- und Reservevolumen) und das forcierte inspiratorische Volumen in der ersten Sekunde (FEV1). Letzteres ist die Luftmenge, die der Patient nach maximaler Einatmung schnell und mit aller Kraft in einer Sekunde ausatmen kann. Je stärker die Bronchien verengt sind, umso weniger Luft kann der Betroffene ausatmen, was einen Rückschluss auf das Ausmaß der Atemwegsverengung zulässt.
Abgrenzung zum Asthma Auch beim Asthma liegt eine Obstruktion der Atemwege vor, die allerdings gänzlich oder fast vollständig durch Gabe eines Bronchodilatators reversibel ist. Bei der COPD ist hingegen eine nahezu fixierte Atemwegsverengung festzustellen, die auch durch geeignete Medikamente nicht komplett zu beheben ist. Zeigt sich im Lungenfunktionstest eine Atemwegsobstruktion, wird im Anschluss auch noch ein Bronchospasmolysetest durchgeführt, mit dessen Hilfe die COPD von einem Asthma unterschieden werden kann.
Dafür wird der FEV1-Wert nach Inhalation eines Bronchodilatators gemessen. Ist der gemessene FEV1-Wert mindestens 15 Prozent besser als ohne Medikament, liegt der Verdacht nahe, dass es sich nicht um eine COPD, sondern um Asthma handelt. Allerdings existieren auch Mischformen (z. B. Asthma-COPD-Overlap-Syndrom). Daher wird der Arzt in seinem Anamnesegespräch nach weiteren Hinweisen zur Diagnosesicherung forschen. Da sich eine COPD über Jahre entwickelt, sind die meisten Betroffenen bei Diagnosestellung bereits älter als 40 Jahre, während Asthma häufig bereits in der Kindheit auftritt.
Zudem stellt Tabakkonsum die Hauptursache der COPD dar, sodass bei aktuellen oder ehemaligen Rauchern die Wahrscheinlichkeit für das Vorliegen einer COPD erhöht ist. Bei Asthma besteht hingegen kein kausaler Zusammenhang zum Rauchen. Es entsteht vielmehr häufig als Folge einer Allergie. Dabei machen sich die Asthmaanfälle immer anfallsartig bemerkbar. Bei der COPD tritt die Atemnot zunächst nur unter Belastung, später auch dauerhaft in Ruhe auf. Eine COPD muss aber nicht nur vom Asthma differenziert werden. Auch andere Lungenerkrankungen wie eine Fibrose, Mukoviszidose und Tumoren gilt es auszuschließen.
Heute stehen die Bronchialerweiterung und körperliche Bewegung im Mittelpunkt der Therapie.
Neue Klassifizierung der Patienten Während man früher lediglich aus den Ergebnissen des Lungenfunktionstests den Schweregrad der COPD und damit auch die Therapie abgeleitet hat, werden heute nach den aktuellen Empfehlungen der GOLD-Initiative (Global Initiative for Chronic Obstructive Lung Disease) außerdem noch Symptomatik und das Risiko für Verschlechterungsepisoden berücksichtigt. Der Patient wird dafür ausführlich befragt, unter welchen Beschwerden er leidet (z. B. Husten am Morgen, Atemnot nur bei starker körperlicher Anstrengung, permanente Atemnot) und wie häufig bei ihm akute Verschlechterungen (Exazerbationen) auftreten.
Die Ergebnisse des Lungenfunktionstests bestimmen weiterhin die vier Stadien der Lungenerkrankung (GOLD 1 bis 4). Zusätzlich werden entsprechend der Symptomatik und des Exazerbationsrisikos die Patienten in vier Gruppen eingeteilt (A bis D). Damit können Betroffene mit gleichem FEV1-Wert einer anderen Patientengruppe angehören und eine unterschiedliche Medikation benötigen. Letztendlich erlaubt die neue Klassifizierung eine differenziertere Therapie als früher.
Bündel an Maßnahmen Um den komplexen Kreislauf aus Schädigung, Entzündung und klinischer Symptomatik zu unterbrechen, sind für eine optimale Behandlung der COPD sowohl präventive als auch therapeutische Schritte erforderlich, die medikamentöse und nicht-medikamentöse Maßnahmen umfassen. Stichworte sind hierbei Rauchstopp, Infektprophylaxe, Sport und Bewegung sowie richtige Atmung. Voraussetzung ist dabei grundsätzlich die aktive Mitarbeit der Patienten.
Auf einen Blick
Definition: COPD steht für den englischen Begriff „chronic obstructive pulmonary disease“, was wörtlich übersetzt chronisch obstruktive Lungenerkrankung bedeutet.
Prävalenz: Die COPD zählt zu den häufigsten Erkrankungen. In Deutschland leiden derzeit schätzungsweise vier Millionen Menschen daran.
Risikofaktoren: Nikotinkonsum ist der Risikofaktor Nummer 1 bei COPD. 80 bis 90 Prozent aller COPD-Patienten sind Raucher oder haben in der Vergangenheit geraucht.
Diagnose: Das aussagekräftigste diagnostische Hilfsmittel ist die Lungenfunktionsprüfung mittels Spirometrie.
Therapie: Es gibt bis heute keine Möglichkeit, eine COPD ursächlich zu heilen. Deshalb beschränkt sich die Behandlung darauf, die Symptome zu lindern und das Fortschreiten der Krankheit zu verlangsamen.
Medikamente: Basisbehandlung ist eine Bronchialerweiterung mit langwirksamen Beta-2-Sympathomimetika (LABA, Beta-2-Agonisten) oder langwirksamen Anticholinergika (LAMA, Muscarinrezeptor-Antagonisten). Kurzwirksame Bronchodilatatoren kommen zu Beginn der Therapie bei Patienten mit leichten oder intermittierenden Symptomen zum Einsatz und sind in allen Stadien zusätzlich als Bedarfsmedikation indiziert. Inhalative Corticosteroide (ICS) werden heutzutage bei der COPD nur noch sehr zurückhaltend verordnet. Eine dauerhafte Gabe der ICS ist nur bei Patienten mit schwerer COPD mit hohem Exazerbationsrisiko vorgesehen, und auch nur dann, wenn die Kombination zweier langwirksamer Bronchodilatatoren (LAMA plus LABA) nicht ausreichend zum Erfolg führt. Zusätzlich zur Basismedikation können auch Sekretolytika unterstützend eingenommen werden.
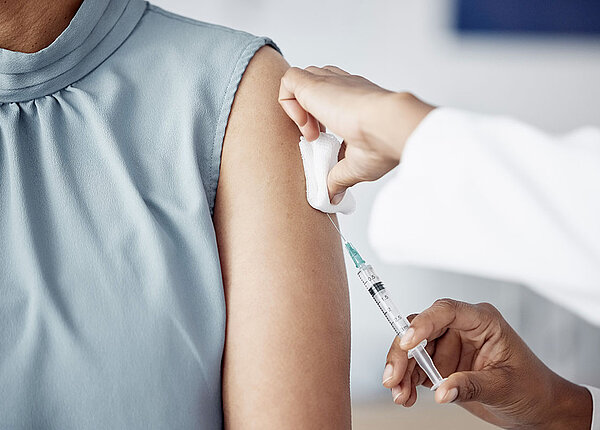
Aktive Mitarbeit: Eine adäquate Behandlung der COPD schließt den Verzicht auf Nikotinkonsum sowie körperliches Training und das Einüben bestimmter Atemtechniken ein. Impfempfehlungen: COPD-Patienten zählen zu den klassischen Risikogruppen, die sich gegen Influenza und Pneumokokken impfen lassen sollten. Diese Schutzimpfungen sind für COPD-Patienten äußerst wichtig, um infektionsbedingte Exazerbationen zu vermeiden.
Nikotinverzicht und Schutzimpfungen An erster Stelle steht der Abschied von der Zigarette. COPD-Patienten müssen konsequent ihren Tabakkonsum einstellen. Da das Ausmaß der Atemwegsobstruktion mit der täglich konsumierten Zigarettenzahl korreliert, ist der Rauchstopp die entscheidende präventive Maßnahme, mit der die Entstehung beziehungsweise das Fortschreiten einer COPD verhindert werden kann.
Oftmals kann eine Nikotinersatztherapie mit Pflastern, Kaugummis oder Sprays helfen, mit dem Rauchen endgültig aufzuhören. Über die Effektivität und Sicherheit von E-Zigaretten als Alternative herrscht derzeit noch keine einheitliche Expertenmeinung. Einig ist man sich, dass sich COPD-Patienten gegen Influenza und Pneumokokken impfen lassen sollten, da die Impfungen die Häufigkeit von Infektionen in den tiefen Atemwegen reduzieren und damit Exazerbationen seltener auftreten.
Lungensport und Atemtherapie Zudem sollten sie sich ausreichend körperlich betätigen, um die Abwärtsspirale von Luftnot, Bewegungsvermeidung, Muskelabbau und Verschlechterung der Lungenfunktion zu unterbrechen. Um in Bewegung zu bleiben, können je nach Schweregrad der Erkrankung Ausdauersportarten wie Schwimmen, Joggen, Walken, Wandern oder Radfahren empfohlen werden. Sie stärken Ausdauer, Belastbarkeit, Muskulatur und reduzieren so die Atemnot. Zugleich schützen sie vor Infektionen und verringern damit akute Verschlechterungen.
Zudem existiert ein großes Angebot an speziellen Lungensport-Programmen, die ein regelmäßiges körperliches Training für Patienten mit obstruktiven Lungenkrankheiten beinhalten. Sie werden von verschiedenen Anbietern (z.B. Sportvereinen, Physiotherapeuten, Krankenkassen, Reha-Einrichtungen) durchgeführt. Empfehlenswert ist zudem das Einüben gezielter Atemtechniken. Mit ihrer Hilfe lässt sich zäher, festsitzender Schleim in den Bronchien mobilisieren und schonender abhusten sowie die Lunge besser belüften.
Überdies vermitteln sie Selbsthilfetechniken bei Atemnot, zu denen atemerleichternde Körperhaltungen wie Kutscher-, Schüler- oder Fersensitz und die dosierte Lippenbremse zählen. Diese speziellen Atemtrainings sind häufig im Angebot der Lungensport-Gruppen enthalten oder werden von Physiotherapeuten mit einer atemtherapeutischen Zusatzausbildung angeboten. Regionale Selbsthilfeorganisationen können beim Suchen nach geeigneten Ansprechpartnern behilflich sein.
GOLD-richtige Behandlung Medikamentös kommen lang- und kurzwirksame Bronchodilatatoren (z. B. Anticholinergika, Beta-Sympathomimetika) sowie Corticosteroide zur Anwendung. Neben der Standardtherapie werden bei COPD-Patienten ergänzend auch Wirkstoffe mit sekretolytischen und entzündungshemmenden Eigenschaften (z. B. Cineol, Spezialdestillat ELOM-080, Ambroxol) eingesetzt. Wie die medikamentöse Behandlung im Einzelnen aussehen sollte, führen die GOLD-Empfehlungen aus, die als GOLD-Standard für die Therapie der COPD gelten.
Vorrangige Entscheidungsgrundlage stellen dabei die Symptome und das Exazerbationsrisiko dar. Daraus leiten die GOLD-Experten für jede der vier COPD-Gruppen Therapiealgorithmen ab. Ziel der Behandlung ist es, die Symptome zu reduzieren sowie Häufigkeit und Schweregrad der Exazerbationen zu senken, damit sich der Gesundheitszustand, die körperliche Leistungsfähigkeit und schließlich auch die Lebensqualität des Patienten verbessern.
Die wichtigsten Symptome bei COPD
+ Anhaltender Husten, vor allem morgens
+ Erhöhte Schleimproduktion, Auswurf
+ Atemgeräusche (Giemen, Pfeifen)
+ Abnahme der körperlichen Belastbarkeit
+ Abgeschlagenheit, rasche Ermüdung
+ Atemnot, zunächst unter Belastung, später auch in Ruhe
Bronchialerweiterung ist vorrangig Im Gegensatz zur Asthmatherapie, bei der die entzündungshemmende Behandlung mit inhalativen Cortisonsprays grundlegend ist, haben bei der COPD Bronchodilatatoren als Basistherapie eine zentrale Bedeutung. Die GOLD-Empfehlungen sehen ihren frühzeitigen Einsatz für eine Dauerbehandlung vor.
Obwohl die Erkrankung prinzipiell irreversibel ist, kann durch regelmäßige Anwendung langwirksamer Bronchodilatatoren bei den meisten Patienten eine Verbesserung des Luftstroms in den Atemwegen und damit eine substanzielle Erleichterung der Symptome, eine Reduktion der Verschlechterungsepisoden mit Husten und Auswurf, eine Besserung der Belastungsfähigkeit sowie der Lebensqualität erzielt werden.
Dabei wird eine regelmäßige Behandlung mit langwirksamen Bronchodilatatoren als wirkungsvoller und einfacher in der Handhabung (bessere Compliance) als eine Behandlung mit kurzwirksamen Bronchodilatatoren angesehen. Letztere werden lediglich zu Beginn der Therapie bei Patienten mit leichten oder intermittierenden Symptomen empfohlen und sind in allen Stadien zusätzlich als Bedarfsmedikation indiziert.
LABA und LAMA Für die bronchialerweiternde Basisbehandlung kommen sowohl langwirksame Beta-2-Sympathomimetika (LABA, Beta-2-Agonisten) als auch langwirksame Anticholinergika a a (LAMA, Muscarinrezeptor-Antagonisten) infrage. Neben langwirksamen Beta-2-Sympathomimetika wie Formoterol und Salbutamol, die zweimal täglich verabreicht werden, sind auch länger wirksame Wirkstoffe verfügbar. So reicht bei Indacaterol, Olodaterol und Vilanterol eine einmalige Dosierung am Tag aus.
Bei den langwirksamen Anticholinergika kommen Tiotropium, Aclidinium, Glycopyrronium und Umeclidinium zum Einsatz. Während Aclidinium zweimal täglich inhaliert wird, reicht bei den anderen Anticholinergika eine einmalige Applikation am Tag aus, vorzugsweise abends, um Beschwerden am Morgen zu lindern. Bei ungenügender Besserung können langwirksame Beta-2-Sympathomimetika und langwirksame Anticholinergika kombiniert werden. Die Kombination beider Wirkprinzipien -Stimulation der Beta-2-Rezeptoren und Hemmung von cholinergen Rezeptoren – ist effektiver als die alleinige Gabe einer der Einzelsubstanzen.
Als Goldstandard gilt die Kombination aus Tiotropium und Formoterol, wobei allerdings die Inhalation von zwei Präparaten erforderlich ist. Einfacher und damit compliancefördernd sind Kombinationspräparate. Es stehen sowohl Fixkombinationen für die einmalige (z. B. Glykopyrronium plus Indacaterol, Tiotropium plus Olodaterol) als auch zweimalige (z. B. Aclidinium plus Formoterol) Anwendung am Tag zur Verfügung.
Die Kombination aus LABA und LAMA wird heute gegenüber der früher üblichen kombinierten Gabe eines dieser Substanzen gemeinsam mit retardiertem oralen Theophyllin bevorzugt. Theophyllin gilt wegen seiner geringen therapeutischen Breite und Nebenwirkungen (z. B. Kopfschmerzen, Herzrhythmusstörungen) als Mittel der letzten Wahl und wird in der Regel nur noch verordnet, wenn Wirkstoffe aus der Gruppe der Anticholinergika oder Beta-2-Sympathomimetika aufgrund von Neben- oder Wechselwirkungen nicht einsetzbar sind.
Corticosteroide nur sparsam Inhalative Corticosteroide (ICS) wie beispielsweise Budesonid, Fluticason oder Beclometason werden heutzutage bei der COPD nur noch sehr zurückhaltend verordnet. Es konnte gezeigt werden, dass die duale Bronchodilatation (LAMA plus LABA) nicht nur wirksamer als eine Kombination aus Bronchodilatator und Corticosteroid ist. Sie ist auch hinsichtlich des Lungenentzündungsrisikos (Pneumonierisiko) den inhalativen Corticosteroiden überlegen. ICS reduzieren bei COPD-Patienten zwar das Risiko für Exazerbationen, gleichzeitig erhöhen sie aber die Gefahr, an einer Pneumonie zu erkranken.
Die Gefahr einer Lungenentzündung nimmt vor allem mit steigender Corticosteroid-Dosierung zu. Eine dauerhafte Gabe der ICS ist nach den aktuellen GOLD-Guidelines daher nur bei Patienten der Gruppen C und D, die an schwerer COPD mit häufigen Verschlechterungsphasen (hohes Exazerbationsrisiko) leiden, vorgesehen. Und auch nur dann, wenn die Kombination zweier langwirksamer Bronchodilatatoren (LAMA plus LABA) nicht ausreichend zum Erfolg führt. Werden Corticosteroide notwendig, existieren verschiedene Therapiemöglichkeiten. Häufig wird das anticholinerge Tiotropium als freier Kombinationspartner mit ICS verordnet, da es effektiver als ein langwirksames Beta-2-Sympathomimetikum wirken soll.
Neu ist zudem eine Dreifach-Fixkombination aus dem langwirksamen Anticholinergikum Glycopyrronium (LAMA), dem Beta-2-Sympathomimetikum Formoterol (LABA) und Beclometason als entzündungshemmendem Corticosteroid (ICS). Zudem werden Corticosteroide aufgrund ihrer antientzündlichen Wirkung systemisch bei akuten Exazerbationen gegeben. Sie kommen kurzfristig (meist 5 bis 14 Tage) in Tablettenform zum Einsatz. Parallel wird die bronchodilatatorische Therapie intensiviert. Liegen den akuten Verschlechterungsepisoden bakterielle Infektionen zugrunde, kann auch eine antibiotische Therapie notwendig werden.
Eine Alternative zu den Corticosteroiden können Phosphodiesterase-4-Hemmer sein. Ihre Wirkweise beruht nicht auf einer Bronchodilatation, sondern allein auf einer Entzündungshemmung. Als erster Vertreter dieser neuen Wirkstoffklasse kam 2010 Roflumilast auf den deutschen Arzneimittelmarkt. Es wird bei Patienten mit schwerer bis sehr schwerer COPD und gehäuft akuten Verschlechterungsereignissen als Dauermedikation in oraler Form eingesetzt.
Die Behandlung einer COPD erfordert die aktive Mitarbeit des Patienten, die neben dem Verzicht auf Nikotinkonsum vor allem körperliches Training und bestimmte Atemtechniken umfasst.
Schleimlösende Medikamente Zusätzlich zur Basismedikation können auch Sekretolytika wie beispielsweise Ambroxol oder das Spezialdestillat ELOM-80 unterstützend eingenommen werden. Diese Substanzen fördern zum einen die Produktion von dünnflüssigem Schleim und verstärken den Abtransport von zähem Sekret, sodass bei COPD-Patienten eine Reduktion von Exazerbationen, eine Verbesserung der Symptome Husten und Auswurf sowie des Allgemeinbefindens möglich ist. Zudem profitieren die Patienten von ihren entzündungshemmenden Eigenschaften, wodurch sie nicht nur weniger akute Verschlechterungszustände der Symptomatik erleiden, sondern auch seltener Antibiotika und Corticosteroide benötigen.
Sauerstofflangzeittherapie Bei Patienten mit schwerer COPD (Stadium IV) kommt es zu einem chronischen Sauerstoffmangel im Blut (Hypoxämie). Die ersten Anzeichen einer solchen chronischen Hypoxämie sind meist Müdigkeit, Abgeschlagenheit und ein Abfall der körperlichen Leistungsfähigkeit. Bei einer schweren Sauerstoffunterversorgung führen schon geringe Belastungen zu Luftnot und Erschöpfung. In diesen Fällen wird die Sauerstofflangzeittherapie, das heißt eine dauerhafte Gabe von Sauerstoff über mindestens 16 Stunden täglich, empfohlen.
Dafür wird dem Patienten Sauerstoff über die Nase mit verschiedenen Applikationssystemen (z. B. „Nasenbrille“, Maske) kontinuierlich zugeführt. Bei den verschiedenen Sauerstoffgeräten kann zwischen stationären und tragbaren unterschieden werden. Letztere sind relativ klein und leicht, sodass der Patienten damit mobil bleiben kann. Mit der Sauerstofflangzeittherapie wird die Atemmuskulatur des Patienten entlastet, eine Schädigung des Herzens durch ständige Überlastung vermieden und die körperliche Leistungsfähigkeit wieder verbessert.
Operative Maßnahmen Sinkt die Lungenfunktion um mehr als 70 Prozent unter den Normalwert, ist das schwerste Stadium der COPD erreicht und die Patienten sind chronisch mit Sauerstoff unterversorgt. Dann kann eine operative Lungenvolumenreduktion notwendig werden. Dafür werden beispielsweise in den geschädigten Lungenbereichen Lungenventile endoskopisch eingesetzt. Dadurch können die gesunden Lungenteile wieder besser arbeiten und die Luftzufuhr wird verbessert.
Daneben sind auch noch andere OP-Verfahren zur Lungenvolumenreduktion möglich (z. B. endoskopischer Einsatz von Spiralen (Coils), Applikation von Heißdampf oder eines speziellen Gelschaums). Helfen auch diese Maßnahmen nicht ausreichend, kann unter Umständen die Lungentransplantation eine Chance für Patienten im Endstadium der COPD (wenn die Lebenserwartung weniger als 2-3 Jahre beträgt) sein.
Ausbleiben des Behandlungserfolges Berichten Kunden, dass sie den Eindruck haben, dass ihre Medikamente nicht so richtig wirken, kann es auch sein, dass sie diese nicht richtig applizieren. Für die erfolgreiche Therapie ist die korrekte Anwendung des Inhalationssystems von entscheidender Bedeutung. Inhalatoren zählen prinzipiell zu den fehleranfälligsten Darreichungsformen. Es gibt eine Vielzahl von Inhalationsgeräten, die große Unterschiede in der Handhabung aufweisen. Da ist es leicht möglich, dass der Anwender mit dem Handling überfordert ist, vor allem wenn eine neue Medikation einen Wechsel des Systems erfordert.
Man geht davon aus, dass den meisten Patienten Fehler bei der Inha- a a lation unterlaufen. Folgen einer fehlerhaften Handhabung können die suboptimale Verteilung und die zu niedrige Dosierung der Wirkstoffpartikel im Bronchialsystem sein, was eine Untertherapie und eine mangelhafte Symptomkontrolle nach sich zieht. Wichtig ist es daher, dass die Betroffenen möglichst einfach zu bedienende Inhalatoren verwenden, die in der Handhabung auf den Patienten abgestimmt sind. Wenn beispielsweise jemand Schwierigkeiten mit der Koordination hat, dann ist ein treibgasgetriebenes Dosieraerosol für ihn nicht die richtige Wahl. Andererseits sind Pulverinhalatoren keine Option für Patienten, die keinen hohen Atemfluss haben.
Typische Schwierigkeiten Fragen Sie bei der Abgabe des Inhalators immer nach, ob der Kunde über die korrekte Handhabung informiert ist und bieten Sie ihm an, noch einmal die richtige Inhalationstechnik zu erklären. Ein typischer Fehler bei allen Systemen ist beispielsweise, dass prinzipiell vor der Inhalation nicht ausreichend ausgeatmet wird. Anwendungsfehler passieren vor allem bei Dosieraerosolen.
Untersuchungen zeigen, dass nur etwa 30 Prozent aller Patienten ein Dosieraerosol korrekt benutzen. Oftmals werden diese Systeme vor der Inhalation nicht geschüttelt. Ein großes Problem stellt für viele dann die zeitliche Koordination von Auslösung des Sprühstoßes und gleichzeitiger Inhalation dar. Zudem erfolgt häufig eine nicht ausreichend tiefe Inhalation, sodass nicht genügend Wirkstoff in die Lunge gelangt. Pulverinhalatoren sind prinzipiell leichter zu applizieren und ermöglichen eine bessere Deposition des Wirkstoffs in der Lunge.
Allerdings kann es auch bei ihnen zu Fehlern bei der Inhalation kommen. So kann das Pulver verklumpen, wenn der Patient versehentlich in das Gerät ausatmet. Außerdem besteht auch bei ihnen die Gefahr, dass zu wenig Wirkstoff in die Lungen kommt, weil das Pulver durch die Kraft des Atmens zerstäubt werden muss, was bei geringen Atemflusswerten nur unzureichend gelingt.
Für eine effektive Inhalation sorgen Damit die Inhalation gelingt, müssen mehrere Punkte beachtet werden. Unabhängig vom System gilt:
- Mit aufrechtem Oberkörper (im Sitzen oder Stehen) inhalieren.
- Langsam und entspannt ausatmen.
- Mundstück fest mit den Lippen umschließen.
- Inhalation auslösen und tief einatmen (langsam oder schnell je nach System).
- Atem für 5–10 Sekunden anhalten, damit das Medikament auch in den Bronchien genügend Zeit hat, die Wirkung zu entfalten.
- Langsam ausatmen (bevorzugt über die Nase), nicht in das Gerät.
- Nach der Inhalation Mundstück säubern und wieder mit Schutzkappe verschließen.
- Nach Cortison-Inhalation Mund ausspülen (Soor-Gefahr!). Bei der Applikation eines Dosieraerosols gilt zudem:
- Schutzkappe entfernen.
- Dosieraerosol zwischen Daumen und Mittel- oder Zeigefinger halten (Daumen und Mundstück unten) und kräftig schütteln.
- Vor erster Anwendung oder nach längerem Nichtgebrauch ansprühen (zwei- bis dreimal in die Luft sprühen).
- Inhalation auslösen und gleichzeitig langsam und tief einatmen, Kopf dabei leicht Zurückneigen.
- Bei atemzuggesteuerten Inhalatoren beim Inhalieren Lufteinlassschlitze an Geräteunterseite nicht verdecken.
- Reinigung des Mundstücks mit feuchtem Tuch.
- Dosieraerosol vor extremen Temperaturen schützen.
- Datum der ersten Anwendung und errechnetes Enddatum aufschreiben (falls kein Zählwerk vorhanden). Im Unterschied zur Inhalation eines Dosieraerosols gilt prinzipiell bei der Anwendung von Pulverinhalatoren:
- Schütteln in der Regel nicht notwendig
- Nur einmal drehen/drücken/spannen (damit nur eine Dosis freigesetzt und bereitgestellt wird).
- Schnell, kräftig und tief einatmen.
- Nicht ins Gerät ausatmen (Feuchtigkeit verklumpt Wirkstoff).
- Pulverinhalatoren stets trocken lagern (nicht im Bad/Küche).
- Mundstück mit trockenem Tuch reinigen.
- Schutzkappe unmittelbar nach Inhalation aufsetzen.
- Eventuell in einer Schutzbox aufbewahren.
Den Artikel finden Sie auch in die PTA IN DER APOTHEKE 03/18 ab Seite 34.
Gode Chlond, Apothekerin