Repetitorium
VIREN – TEIL 3
Seite 1/1 8 Minuten
Lassen wir die Killer einmal bei Seite. An den meist verbreiteten Virusinfekten stirbt ein ansonsten gesunder Mensch nicht. Wenn es nach Viruspenetration zum Auslösen einer Krankheit kommt, ist diese unter Umständen sogar selbstlimitiert, wenn auch unangenehm. Die häufigsten Virosen sind wahrscheinlich Erkältungen beziehungsweise unspezifische Atemwegsinfekte. Wobei diese durchaus schwere Verläufe bei Senioren, Kleinkindern oder Menschen mit Vorerkrankungen wie Herzleiden oder chronischen Lungenerkrankungen annehmen können. Und nichtsdestotrotz umfassen respiratorische Viren neben Rhino- auch Influenza- oder Coronaviren, die unsere Welt jährlich beziehungsweise aktuell sogar pandemisch in Spannung halten.
Ganz bei Seite lassen kann man die großen Killer eben nicht: Wenn auch in unseren Breitengraden (glücklicherweise) seltener vertreten beziehungsweise therapeutisch unter Kontrolle, so führen Ebola, HIV, Gelbfieber oder Hepatitiden weltweit zu zahlreichen Todesfällen bei Jung und Alt. Dabei ist nicht immer die Verfügbarkeit von Therapien oder Impfstoffen der Grund. Sondern schlicht, dass noch keine existieren. Grund genug, mit hohem Aufwand an Impfseren, weiteren Präventionsmaßnahmen und Virustatika zu forschen – und ein bisschen hat die Menschheit ja schon erreicht.
Entwicklung im historischen Überblick Im Gegensatz zur Antibiotika-Forschung steckt die Suche nach Medikamenten zur Behandlung von Viruserkrankungen noch in den Kinderschuhen. Viel interessanter war die Präventions-, sprich Impfstoffentwicklung. So existiert bereits seit 1927 eine Aktivimpfung gegen Tetanus, während die Menschen immer noch zahlreich an Grippe-Epidemien verstarben. Die Influenza war es auch, die aufgrund ihrer weltweiten Auswirkungen (am gravierendsten wohl mit der Russischen oder Spanischen Grippe im 19. beziehungsweise 20. Jahrhundert) die Forschung vorantrieb. Erste Experimente gab es bereits in den 1960er Jahren, den Durchbruch brachten allerdings erst die fortschreitenden Methoden der Gentechnik 20 Jahre später.
Beim ersten zugelassenen Virustatikum handelt es sich wohl um Amantadin, das auch heute noch gegen Influenza-A-Viren zum Einsatz kommt. Es erhielt 1966 in den USA die Zulassung. Mit Zanamivir – dem Vorläufer des heute bevorzugt eingesetzten Oseltamivirs – gelang 1989 ein weiterer Synthese-Meilenstein in der Behandlung von Influenza. Erst seit 1999 ist es weltweit erhältlich. Warum sich die Suche nach passenden Medikamenten als schwierig darstellt, liegt am Viruspartikel an sich oder genauer an seiner Art der Vermehrung: Im Gegensatz zu Bakterien, Pilzen oder Protozoen haben Viren keinen eigenen Stoffwechsel, was die kausale Behandlung vieler Krankheiten erschwert, oft sogar unmöglich macht.
Antivirale Wirkstoffe können die Vermehrung an vielen Stellen unterbinden oder verlangsamen, mehr aber leider nicht. Daher existieren bis heute lediglich virustatische, keine viruziden Arzneistoffe – im Gegensatz zu Desinfektionsmitteln, die viruzide Eigenschaften aufweisen können. Da die Bekämpfung des Virus also sehr eng mit einem Eingriff in den Wirtsorganismus verbunden ist, muss ein potenzieller Wirkstoff hohe Selektivität und gleichzeitig eine geringe Toxizität aufweisen – gar nicht so einfach. Die größten Fortschritte hat man diesbezüglich wohl in der HIV-Therapie erreicht: Die Infektion mit dem HI-Virus hat sich, zumindest in Industrieländern, mehr und mehr zu einer chronischen Erkrankung entwickelt. Dennoch lässt sich die Krankheit nicht heilen, was für die meisten Viruserkrankungen mit schwerem Verlauf gilt. Daher kommen Hygieneprophylaxe und Impfungen auch heute noch mehr Bedeutung zu als der Chemotherapie.
Einteilung nach Eingriffspunkt Wir erinnern uns an Teil 1 dieses Repetitoriums: Ein Viruspartikel vermehrt sich, sobald er in einen Wirtsorganismus eingedrungen ist, prinzipiell nach dem Schema
- Adhäsion,
- Uncoating und Injektion des Genoms,
- DNA-Replikation,
- Proteinsynthese,
- Zusammenbau eines neuen Viruspartikels und
- Freisetzung aus der Wirtszelle.
An jedem dieser Punkte kann ein Virustatikum eingreifen. Erstere nennen sich Fusionshemmstoffe. Diese Arzneistoffe nutzen die Tatsache aus, dass Viren spezifische Oberflächenproteine aufweisen, die sie zum Identifizieren und Andocken einer geeigneten Wirtszelle benötigen. Das HI-Virus beispielsweise verfügt über das Glycoprotein gp120, das an CD4-Proteine auf der Oberfläche von Abwehrzellen andocken kann – dies ist der Grund, warum das Virus vornehmlich T-Lymphozyten, Monozyten, Makrophagen und dendritische Zellen befällt. Fusionshemmstoffe, oder auch Entry-Inhibitoren, wie Enfurvitid verhindern die Ausbildung einer stabilen Verbindung zwischen den Zelloberflächen und damit das Andocken des Viruspartikels.
Der Wirkstoff ist allerdings nur intravenös verfügbar, eine Weiterentwicklung stellt Maraviroc dar, das oral und häufig in Kombination mit anderen antiretroviralen Arzneistoffen gegeben wird. Bei Influenza-A-Viren wird zunächst mittels Endozytose das komplette Virus in die Wirtszelle aufgenommen, sodass die Freisetzung des Virus-Endosoms erst in der Zelle stattfindet. Dieses Uncoating kann der Penetrationshemmer Amantadin verhindern: Er bindet an ein spezifisches Virusprotein – M2 – das normalerweise einen Ionenkanal in der Virusmembran ausbildet, sodass durch Protoneneinstrom das Endosom freigesetzt wird. Amantadin blockiert diesen Ionenkanal und der Viruspartikel bleibt in Takt und kann sich nicht vermehren.
Aufgrund der Resistenzentwicklung forscht man derzeit an einer Weiterentwicklung: Der Arzneistoff Rimantadin ist aktuell allerdings nicht in Deutschland zugelassen. In den nächsten Schritt der DNA-Replikation greifen eine Reihe von Wirkstoffen ein: Polymerase-Inhibitoren unterschiedlicher chemischer Struktur unterbinden die Nucleinsäuresynthese und damit die Replikation des Virus-Genoms. Je nachdem wie das Virus-Genom vorliegt, wird eine RNA-abhängige oder eine DNA-abhängige Polymerase benötigt. Das HI-Virus besitzt eine Sonderstellung, denn hier kommt eine RNA-abhängige DNA-Polymerase zum Einsatz, die das als RNA vorliegende Virus-Genom vor der Replikation in DNA umschreibt. Eine weitere Möglichkeit liegt in der Unterscheidung nach chemischer Struktur, also in
- Nucleosid- und Nucleotid-Analoga,
- nicht-nucleosidische Inhibitoren und
- Pyrophosphat-Analoga.
Klassische Nucleosid-Analoga sind Aciclovir, Valaciclovir und Penciclovir – Wirkstoffe, die gegen Herpes-simplex- und Varizella-zoster-Viren eingesetzt werden und die Sie sicherlich aus dem Apothekenalltag kennen. Nach ihrer Aktivierung zu Nucleotiden werden sie als falsche Bausteine in die DNA eingebaut und hemmen so die Polymerase – es kommt zum Kettenabbruch. Es handelt sich also um eine indirekte Enzymhemmung. Bei den Nucleotid-Analoga Adefovir, Cidofovir und Tenofovir entfällt der erste Schritt der Phosphorylierung und sie können direkt als falsche Bausteine eingebaut werden. Dadurch sind sie häufig noch bessere Substrate der Polymerase und mitunter stärker wirksam. Nicht-nucleosidische Inhibitoren nehmen direkt Einfluss auf die Polymerisation und werden nicht als falscher Baustein eingebaut.
Der Reverse-Transkriptase-Hemmer Efavirenz bindet beispielsweise nicht-kompetetiv an das aktive Zentrum der Reversen Transkriptase, wodurch weniger RNA-Bausteine binden und in DNA umgewandelt werden können. Als hoch-spezifischer Angriffspunkt existiert hier eine Vielzahl antiviraler Wirkstoffe, die gegen HIV eingesetzt werden. Ein weiteres Schlüsselenzym im HIV-Replikationszyklus ist die Integrase: Nach erfolgreicher Umschreibung von RNA in DNA wird mit Hilfe dieses Enzyms die Virus-DNA in die Wirts-DNA eingebaut. Diesen Schritt können die Integrase-Inhibitoren, zum Beispiel Dolutegravir, verhindern. Dadurch kommt es im Folgenden zu einer verlangsamten Proteinsynthese. Nicht ganz so spezifisch, dafür mit mehr Einsatzmöglichkeiten, wirkt Foscarnet.
Das Pyrophosphat-Analogon besetzt eine Bindetasche an der DNA-Polymerase, aber auch der Reversen Transkriptase, sodass keine weiteren Basen gebunden werden können, es kommt zum Kettenabbruch. Antisense-Oligonucleotide, wie das bei CMV-Infektionen am Auge angewendete Fomivirsen, können im nächsten Schritt die Proteinsynthese blockieren. Als falscher Baustein in der mRNA eingebunden, verhindern sie den Schritt der Translation, also die Bildung neuer Virusproteine. Doch auch posttranslational lässt sich noch eingreifen. Denn die neu entstandenen Proteinbausteine müssen noch zu funktionalen Proteinen zusammengesetzt beziehungsweise zerschnitten werden. Diesen Job erledigen Virus-Proteasen.
Als Kombinationspartner anderer antiretroviraler Arzneistoffe (im Rahmen der HAART – hochaktive antiretrovirale Therapie) finden Protease-Inhibitoren wie Lopinavir häufig Anwendung in der Therapie von HIV-Infektionen. An sogenannten Reifungs- oder Maturationshemmern, die das Zusammensetzen neuer Viruspartikel verhindern, wird schon lange geforscht – der Durchbruch gelang erst 2005 mit dem Wirkstoff Bevirimat. Er kann gegen HIV im Rahmen der HAART eingesetzt werden und inhibiert die Spaltung bestimmter Vorläuferproteine durch die HIV-Protease. Dadurch kann keine funktionale Virushülle und folglich kein neuer Viruspartikel aufgebaut werden. Als letzte Möglichkeit kann in die Freisetzung aus der Wirtszelle eingegriffen werden.
Sogenannte Neuraminidase-Hemmstoffe greifen genau an diesem Punkt der Virusreplikation ein. Das Enzym Neuraminidase benötigt das Influenza-Virus, um neu gebildete Viruspartikel nach der Ausschleusung von der Wirtszelle zu lösen. Wird es gehemmt, verbleiben die Partikel an der Zellmembran der Wirtszelle und können sich nicht weiter im Körper verteilen. Zanamivir war das erste zugelassene Influenza-Medikament aus der Gruppe der Neuraminidase-Inhibitoren. Der Nachteil des Wirkstoffes liegt jedoch in seiner Applikation: Er muss inhaliert werden und kann bei lungendisponierten Patienten zur Verkrampfung der Atemmuskulatur führen. Oseltamivir kann oral eingenommen werden, ist bereits ab dem ersten Lebensjahr indiziert und kann sogar prophylaktisch eingesetzt werden.
Sonderstellung Interferone Interferone waren lange Zeit für viele Virusinfektionen die einzig verfügbare Therapie-Option. Vor Einführung HCV-spezifischer Virustatika (z.B. Sofosbuvir) im Jahr 2014 standen Ärzten beispielsweise neben Ribaverin, dessen Anwendung erhebliche Nebenwirkungen mit sich bringt, lediglich Interferone zur Behandlung von Hepatitis C zur Verfügung. Dabei wirkt diese Medikamentengruppe lediglich indirekt antiviral über immunstimulierende beziehungsweise immunmodulierende Eigenschaften. Daher werden sie nicht nur gegen Virusinfekte, sondern auch bei Autoimmunerkrankungen (z.B. Multiple Sklerose) oder zur Tumorbehandlung eingesetzt.
Es handelt sich um Proteine oder Glykoproteine, die auch vom Körper selbst durch Immunzellen wie Leukozyten und Fibroblasten gebildet werden. Therapeutisch zum Einsatz kommen alpha- (bei chronischen Hepatitiden durch HBV und HCV), beta- (bei Multipler Sklerose) und gamma-Interferon (in der Osteoporose- und Tumortherapie). Interferone lassen sich nur subkutan applizieren. Um die Häufigkeit des Spritzens zu minimieren, sind manche Hersteller dazu übergegangen, ihr Interferon mit Polyethylenglycol zu koppeln. Dieses sogenannte PEGylierte Interferon – oder kurz pegIFN – wird langsamer freigesetzt und dementsprechend auch langsamer über die Niere ausgeschieden. Dadurch erfolgt die Applikation nur einmal wöchentlich und nicht wie sonst dreimal wöchentlich. Als Wirkstoffe, die das Immunsystem bei ihrem Kampf gegen die Viren unterstützen, ruft ihre Anwendung vor allem grippeähnliche Symptome mit Schüttelfrost, Fieber und Gelenkschmerzen als unerwünschte Wirkungen hervor. Je nach Typus des Interferons, können auch spezifische Nebenwirkungen durch die suppressive Wirkung auftreten.
GEGEN DIESE VIRUSINFEKTE KANN GEIMPFT WERDEN
+ Poliomyelitis (Kinderlähmung)
+ Hepatitis B
+ Masern
+ Mumps
+ Röteln
+ Windpocken/Gürtelrose
+ Influenza
+ Humane Papillomaviren
+ Rotaviren
+ Dengue-Fieber
+ FSME
+ Gelbfieber
+ Japanische Enzephalitis
+ Tollwut
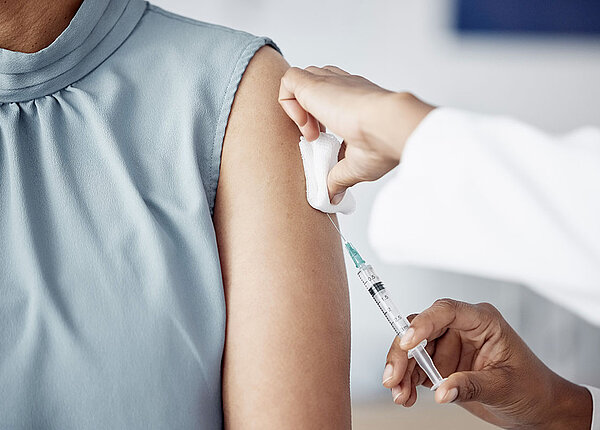
Impfungen – die wichtigste Prävention Die weiterhin beste Schutzmaßnahme im Kampf gegen Virusinfekte ist und bleibt wohl die Impfung. Denn sie schützt nicht nur die geimpfte Person selbst, sondern auch nicht-geimpfte Personen, da die Weitergabe der Virusinfektion unterbunden wird. Auf diesem Weg konnten Pocken bereits ausgerottet werden. Mittlerweile existiert eine Vielzahl an Impfstoffen, sowohl gegen bakterielle als auch gegen Virusinfekte. Viele können vorbeugend verabreicht werden – dann spricht man von einer aktiven Immunisierung oder aktiven Schutzimpfung: Dabei bereiten lebende oder tote Viruspartikel beziehungsweise -bestandteile auf eine Infektion vor.
Das Immunsystem ist dann im Falle einer Viruspenetration in der Lage, mit einer hochspezifischen Immunantwort direkt zu reagieren. Dies soll eine Infektion verhindern oder ihren Verlauf abschwächen. Das funktioniert aber leider noch nicht bei allen Virusinfekten. Daher ist es bei manchen Infektionen lediglich möglich passiv zu immunisieren, also im Falle einer Infektion oder beim Verdacht darauf, mit der Gabe konzentrierter Antikörper-Seren entgegenzusteuern. Ein Beispiel hierfür wäre die Gabe von Tollwut-Antikörpern nach einem Tierbiss. Natürlich kann eine Impfung nicht den 100-prozentigen Schutz vor einer Infektion versprechen, doch das Risiko sinkt. Daher empfiehlt das Bundesgesundheitsministerium, gemeinsam mit dem Robert Koch-Institut und der dort ansässigen Ständigen Impfkommission eine Reihe von Schutzimpfungen für verschiedene Altersklassen, Risikogruppen oder Personen in besonderen Lebensumständen.
Den Artikel finden Sie auch in DIE PTA IN DER APOTHEKE 09/2020 ab Seite 90.
Farina Haase, Apothekerin/Online-Redaktion