Herpes
HERPES HAT VIELE GESICHTER
Seite 1/1 11 Minuten
Von den über einhundert bekannten Herpesviren sind acht Typen für den Menschen infektiös. Am häufigsten kommt es zu Infektionen mit Herpes-simplex-Viren (HSV). Vor allem präsentiert sich Typ 1 (HSV-1) mit schmerz- haften Bläschen an den Lippen als Lippenherpes (Herpes labialis). Circa 90 Prozent der Bevölkerung trägt den HSV-1 in sich. Zudem ist ein gutes Drittel mit dem Herpes-simplex-Virus Typ 2 (HSV-2) infiziert, dessen Manifestation (Hautreizungen mit Bläschen) vor allem in der Genitalregion lokalisiert ist.
Eine unangenehme Familie Neben diesen beiden Herpes-simplex-Viren gehören weitere sechs Typen zu den humanpathogenen Herpesviren: Varicella-Zoster-Virus (VZV), Cytomegalie-Virus (CMV), Human Herpesvirus 6 und 7, Epstein-Barr-Virus (EBV) und Human Herpesvirus 8. Von diesen macht vor allem der VZV häufig schmerzhaft von sich reden. Er löst bei Erstkontakt die Windpocken (Varizella/Varizellen) aus und kehrt bei Reaktivierung als Gürtelrose (Herpes Zoster) zurück.
Tickende ZeitbombeAllen Herpesviren ist gemeinsam, dass sie sich nach der Erstinfektion im Körper „verstecken“. Dabei überdauern die Viren in einem inaktiven Stadium (Latenzstadium) wochen-, monate-, jahre- oder gar jahrzehntelang in Nervenganglien. Das sind Knotenpunkte, an denen mehrere Nerven zusammenlaufen. Die Viren verharren dort symptomlos so lange ihr Wirt lebt. Werden die „schlafenden“ Viren reaktiviert, vermehren sie sich explosionsartig, kriechen entlang der Nervenbahnen wieder zurück an die Oberfläche und lösen je nach Virus-Typ äußerst unterschiedliche Erkrankungen aus. Auf die schleichende Ausbreitung der Herpesviren im Körper bezieht sich auch der Name Herpes, der vom griechischen Wort herpein = kriechen stammt.
Besonders Ältere von Gürtelrose betroffen
Man geht davon aus, dass 20 Prozent der Bevölkerung einmal im Leben an einer Gürtelrose erkranken. Der VZV kann in jedem Lebensalter reaktiviert werden. Die Häufigkeit steigt ab dem fünften Lebensjahrzehnt an, was mit der sinkenden Abwehrkraft im Alter korreliert.
So haben weniger als ein Prozent der Bevölkerung unter 50 Jahren einen Zoster erlitten, bei Personen über 85 Jahren ist es hingegen jeder Zweite. Nach einer durchgemachten Zoster-Infektion besteht in der Regel Immunität, sodass die Erkrankung meist nur einmal im Leben auftritt. Allerdings können Menschen mit einem geschwächten Immunsystem auch öfters eine Episode erleben.

Herpes labialis Bei etwa jedem Dritten, der sich mit HSV-1 infiziert hat, tritt immer wieder ein Lippenherpes auf. Er zeigt sich bevorzugt am Übergang zum Lippenrot und in den Mundwinkeln. Die juckenden, mit Flüssigkeit gefüllten Bläschen können zudem an anderen Stellen im Gesicht auftreten (z. B. Augen, Ohren, Nase). Ebenso kann HSV-1 von der Lippe auf die Geschlechtsorgane gelangen. In der Mehrzahl der Fälle ist für einen Herpes genitalis jedoch HSV-2 verantwortlich. Die Erstinfektion mit HSV-1 erfolgt in der Regel bereits in den ersten Lebensjahren und verläuft meist symptomlos.
Die Viren werden vor allem auf direktem Weg über eine Tröpfchen- oder Schmierinfektion übertragen, wobei sie meist beim Schmusen mit den Eltern über die Schleimhautzellen des Mund-Rachen-Raumes in den kindlichen Organismus geraten. Möglich ist ebenso eine indirekte Infektion durch die gemeinsame Benutzung von Besteck und Gläsern. Das Virus kann auch reaktiv sein, wenn der Überträger symptomlos ist. Er überträgt dann die Viren, obwohl er die typischen Lippenbläschen nicht offensichtlich zur Schau trägt. Der HSV-1 zieht sich schließlich ins Trigeminusganglion nahe den Schläfen zurück, dessen Nervenenden sich in der Mundregion befinden.
Der Schläfer erwacht Sekundärinfektionen treten auf, wenn das Immunsystem geschwächt ist. Ein typischer Auslöser, der das körpereigene Abwehrsystem belastet und Rezidive hervorrufen kann, ist Stress. Stresshormone wie Adrenalin, Noradrenalin und Cortisol hemmen die körpereigene Immunabwehr und lassen die virale Replikationsrate ansteigen. Weitere Trigger können körperliche Anstrengung, psychische Belastungen, Schlafmangel, intensive UV-Strahlung, extreme Temperatur- oder Hormonschwankungen (z. B. Menstruation), Traumata (z. B. Operationen, Zahnarztbehandlungen) oder immunsuppressive Medikamente sein.
Auch fieberhafte Infektionskrankheiten sind wichtige Trigger, weshalb die Herpesbläschen auch Fieberbläschen genannt werden. Allerdings bricht die Infektion nur bei einem kleinen Teil der Betroffenen (20 bis 40 Prozent) wieder hervor. Andere bleiben von wiederholten Bläschenattacken verschont. Wieso das so ist, weiß man nicht. Auch ist nicht vorhersehbar, wie schwer und wie häufig sich ein Rezidiv zeigt. Das Wiederaufflackern variiert individuell. Während einige der Betroffenen nur einmal mit einem erneuten Auftreten der Infektion zu kämpfen haben, werden bei anderen mehrmals im Monat Reaktivierungen ausgelöst. In der Regel nimmt die Rezidivrate mit zunehmendem Lebensalter ab.
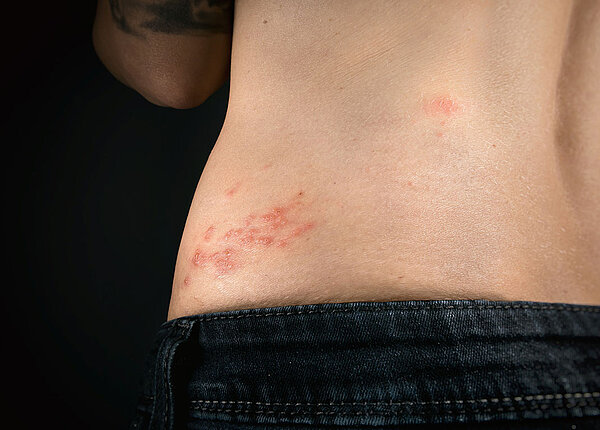
Verlauf in Phasen Die Infektion hat einen charakteristischen Verlauf, der durch sieben Phasen gekennzeichnet ist. Dauer und Schweregrad sind dabei individuell. Ein Rezidiv kündigt sich in der Regel mit einem Spannungsgefühl, Kribbeln und Jucken an (Promdromalphase). Wenig später ist die Lippenhaut gerötet, aber noch völlig intakt (Erythemphase). Nach etwa 24 Stunden blühen schmerzhafte Bläschen auf, die in Gruppen angeordnet sind (Papelphase). Diese füllen sich mit hoch infektiöser Flüssigkeit und schwellen an (Vesikelphase).
Wenig später platzen sie auf und verschmelzen (Ulzerationsphase). Die dadurch entstehenden nässenden Wunden können sehr schmerzhaft sein und stellen eine gefährliche Infektionsquelle dar. Schließlich beginnen die feuchten Areale einzutrocknen. Dabei ist die Krustenbildung von einem starken Juckreiz begleitet (Verkrustungsphase). Erst danach, wenn sich die Krusten in der letzten Phase ablösen, lassen Rötungen und Schwellungen nach und die Läsionen heilen in der Regel ohne Narbenbildung ab (Abheilungsphase).
Nicht immer harmlos In der Regel sind Bläschen an den Lippen lediglich unangenehm und kosmetisch störend. Bei Neurodermitis-Patienten breiten sich die Herpesbläschen allerdings häufig auf der durch das Ekzem vorgeschädigten Haut aus und ziehen eine flächenhafte Hautinfektion (Ekzema herpeticatum) nach sich. Problematisch wird es auch, wenn die Augen beteiligt sind und eine Einschränkung des Sehvermögens verursachen (Herpes corneae), Gesichtsnerven befallen werden und eine Gesichtslähmung hervorrufen oder das Herpesvirus über die Geruchsnerven ins zentrale Nervensystem gelangen und Entzündungen des Gehirns (Enzephalitis) oder der Hirnhaut (Meningitis) auslösen. Vor allem kann ein Lippenherpes bei einem extrem geschwächten Immunsystem (z. B. ältere multimorbide Menschen, Patienten unter Chemotherapie, HIV-Patienten) sehr schwer verlaufen und lebensbedrohliche Komplikationen herbeiführen.
Antivirale Topika Ein unkomplizierter Lippenherpes lässt sich in Eigenregie behandeln. Dabei gilt als oberste Maxime, schnell beim ersten Spannungsgefühl zu handeln. Eine Vermehrung der Viren kann so reduziert und ihr Eindringen in die Wirtszellen unterbunden werden. Der Krankheitsverlauf wird auf diese Weise verkürzt, die Symptome gelindert und der Heilungsprozess gefördert. Für den externen Gebrauch stehen verschiedene antivirale Wirkstoffe als Cremes oder Gele rezeptfrei zur Verfügung (z. B. Melissenextrakt, Aciclovir, Penciclovir, Docosan-1-ol, Zinksulfat).
Zudem werden wirkstofffreie Herpespflaster mit dem Prinzip der feuchten Wundheilung angeboten, die in allen Phasen der Infektion für ein optimales Wundheilungsmilieu sorgen und mit dekorativer Kosmetik überschminkt werden können. Von Hausmitteln wie Zahnpasta, Honig oder alkoholischen Lösungen ist abzuraten. Ihre Wirkung ist wissenschaftlich nicht belegt. Zudem können sie die Haut zusätzlich austrocknen oder reizen und sich damit unter Umständen negativ auf den Heilungsverlauf auswirken. Teebaumöl, das bei Lippenherpes angepriesen wird, birgt ein allergisches Potenzial und ist somit auch nicht empfehlenswert.
Nucleosid-Analoga Klassiker unter den lokalen Herpesmitteln sind Aciclovir und Penciclovir, beides Analoga der Nukleinbase Guanin. Sie dringen in die durch Herpesviren infizierten Zellen ein und werden als falscher Baustein in den viralen DNA-Strang eingebaut. Folge ist eine Hemmung der DNA-Polymerase, wodurch der Abbruch der Virusreplikation eingeleitet wird. Damit verkürzen sie nachweislich den Krankheitsverlauf und lindern die Symptome.
Da die Wirkung umso besser ist, je früher sie eingesetzt werden, sollten die Betroffenen immer wieder darauf hingewiesen werden, die Cremes möglichst gleich zu Beginn der Beschwerden – solange sich die Viren noch vermehren – ausreichend häufig und regelmäßig aufzutragen (Aciclovir fünfmal täglich, Penciclovir alle zwei Stunden). Im Handel ist auch eine getönte Penciclovir-Variante, um Läsionen optisch zu kaschieren. Eine Kombination aus Aciclovir und Hydrocortison bekämpft zudem die Entzündung.
Weitere Topika Eine pflanzliche Alternative ist Melissenextrakt. Seine polymeren glykosidischen Phenolcarbonsäuren erschweren über eine Rezeptorblockade den Eintritt der Herpesviren in die Wirtszelle, sodass sie sich nicht mehr vermehren können. Auch dieses Präparat ist aufgrund seines Wirkmechanismus gleich beim ersten Spannungsgefühl konsequent (zwei- bis viermal täglich) zu applizieren. Sind die Erreger erst einmal in die Zelle gelangt, kann es nicht mehr helfen. Auch soll das mehrmalige Auftragen von Präparaten mit Zinksulfat ein Eindringen der Viren in die Zellen verhindern.
Zinkionen lagern sich an die Membran von Herpesviren an, sodass diese nicht an die Wirtszellen binden und in sie hinein gelangen können. Zudem wirkt Zinksulfat adstringierend und damit wundheilungsfördernd. Ein Zusatz von Heparin soll den virustatischen Effekt steigern. Ebenso muss Docosan-1-ol, ein langkettiger gesättigter aliphatischer Alkohol, frühzeitig und häufig (fünfmal täglich) aufgetragen werden. Als natürlicher Bestandteil menschlicher Zellmembranen lagert sich der Wirkstoff in die Hautzellen ein. Dadurch werden diese widerstandsfähiger und es gelingt den Viren nicht mehr, sich und ihr Erbmaterial einzuschleusen. Eine Vermehrung des Virus wird damit unterbunden.
Innere Unterstützung Es können auch immunaktive Mikronährstoffe empfohlen werden. Sie steigern die virale Infektabwehr, wodurch es seltener zu Reinfektionen mit HSV-1 kommen soll. Als Immunbooster gilt Zink: Es aktiviert das Immunsystem und wirkt auch direkt antiviral. Zur Vorbeugung von Rezidiven wird zu einer täglichen Einnahme von 15 bis 25 Milligramm Zink geraten. Ist der Herpes bereits wieder aktiv, ist die Dosis auf 25 bis 50 Milligramm zu erhöhen. Eine dauerhafte Zinkeinnahme sollte allerdings nicht erfolgen. Ebenso wie bei einer Überdosierung mit dem Spurenelement kann ein Kupfermangel die Folge sein.
Daher regelmäßig (nach sechs bis acht Wochen) eine Zink-Pause einlegen. Eine gute Alternative kann die Supplementierung der Aminosäure L-Lysin sein. Sie steht als Trinkampulle oder als Kautablette zur Verfügung. Bei letzterer handelt es sich um eine Kombination von L-Lysin mit neun Mikronährstoffen (u.a. Zink und Vitamin C), die immunstimulierende und wundheilfördernde Eigenschaften besitzen. Für die aminosäurehaltigen Präparate wird eine Reduktion der Häufigkeit, Symptome und Dauer des Lippenherpes postuliert. Das Wirkprinzip von L-Lysin beruht auf einer Blockade der Aminosäure Arginin, die für das Wachstum der Herpesviren benötigt wird.
Das Pfeiffersche Drüsenfieber, auch infektiöse Mononukleose genannt, ist ebenso eine Infektionskrankheit, die durch humanpathogene Herpesviren verursacht wird. Erreger ist das Epstein-Barr-Virus.
Gefährlicher Genitalherpes Im Gegensatz zum Lippenherpes ist ein Herpes im Genitalbereich grundsätzlich kein Fall für die Selbstmedikation. Herpes genitalis muss immer systemisch mit rezeptpflichtigen oralen Virustatika (z. B. Aciclovir, Valaciclovir, Famciclovir) behandelt werden. Typischerweise ist HSV-2 der Auslöser, der beim Geschlechtsverkehr übertragen wird. Aber auch HSV-1 kann auf die Genitalregion gelangen. Es bilden sich gruppiert angeordnete, sehr schmerzhafte, teilweise nässende Bläschen, die mit Lymphdrüsenschwellungen, Kopf- und Muskelschmerzen sowie Fieber einhergehen können und erst nach zwei bis drei Wochen abheilen. Schmerzen beim Wasserlassen und beim Geschlechtsverkehr sowie ein glasiger Ausfluss sind zudem typische Begleiterscheinungen.
Genitalherpes neigt zu häufigen Rezidiven (durchschnittlich fünf bis sechs Sekundärinfektionen im Jahr). Auch hier spielt ein geschwächtes Immunsystem eine große Rolle. Die HSV-2 erwachen aus ihrem Ruhestadium in den Ganglien des Rückenmarks, wo sie bevorzugt im Bereich der Lendenregion und des Kreuzbeins schlummern. Erste Vorboten sind ein unangenehmes Gefühl sowie ein schmerzhaftes Jucken, Kribbeln oder Brennen im Genitalbereich. Der Virus kann von den Genitalien durch analen oder oralen Geschlechtsverkehr auch in den Enddarm oder an die Lippen und Rachenschleimhaut gelangen und dort Herpesbläschen blühen lassen.
Ebenso greifen die Viren weitere Hautareale an (z. B. Hauttraumata wie Tätowierungen). Zudem werden asymptomatische Verläufe beobachtet, bei denen die Viren dennoch ausgeschieden und weitergegeben werden. Gefürchtet sind schwere Verläufe, die sich als Meningitis manifestieren können. Besondere Vorsicht ist zudem in der Schwangerschaft geboten. Das Virus kann das Ungeborene infizieren oder sogar eine Fehlgeburt auslösen. Leidet die Frau unter der Geburt an einer genitalen Herpeserkrankung, kann das Virus das Neugeborene anstecken und eine Gehirnentzündung verursachen.
Von den Windpocken ... Das Varicella-Zoster-Virus (VZV) aus der Herpesfamilie wird durch Tröpfchen- oder Schmierinfektion übertragen und manifestiert sich bei Erstkontakt als Windpocken. Die Übertragung der hochansteckenden Erkrankung erfolgt aerogen, das heißt durch den „Wind“, woher auch die Bezeichnung Windpocken rührt. Da die meisten schon in Kindesalter eine Varizellen-Infektion durchmachen, zählt die Erkrankung zu den klassischen Kinderkrankheiten. Bei 90 Prozent aller Erwachsenen lassen sich Antikörper gegen das Virus nachweisen. Der typische Verlauf ist durch ein erkältungsähnliches Vorstadium gekennzeichnet, dem ein stark jucken- der Hautausschlag folgt, der sich von Kopf und Rumpf über den ganzen Körper ausbreitet und auch Schleimhäute, Genitalien und Kopfhaut befallen kann.
Auf gerötetem Grund bilden sich hochinfektiöse flüssigkeitsgefüllte Bläschen, die später aufplatzen, zu Krusten eintrocknen, die nach circa zwei Wochen abfallen. Dann ist die Erkrankung nicht mehr ansteckend. Starkes Kratzen sollte unterbleiben, da sonst eine bakterielle Infektion der Haut mit Narbenbildung möglich ist. Schwere Verläufe sind hauptsächlich bei Neugeborenen oder Menschen mit geschwächter Immunabwehr zu erwarten. Mögliche Komplikationen sind neben bakteriellen Superinfektionen vor allem Lungenentzündungen, die bei ungefähr jedem fünften Erwachsenen auftreten und schwer verlaufen können. Seltener kommt es zu einer Beteiligung des zentralen Nervensystems (z. B. Enzephalitis, Meningitis).
Zudem ist das VZV in der Schwangerschaft gefährlich, da es schwere Missbildungen, Augenschäden und neurologische Erkrankungen beim Embryo oder Feten bewirken kann. Wird das Virus während der Geburt übertragen, können Neugeborene an einer lebensbedrohlichen generalisierten Varizellen-Infektion erkranken. Windpocken werden symptomatisch behandelt. Lotionen wie Lotio alba mit Lokalanästhetika wie Polidocanol kombiniert, Antihistaminika und Analgetika lindern Juckreiz, Schmerz und eventuell bestehendes Fieber, Zinkoxidschüttelmixtur trocknet nässende Bläschen aus und kühlt. Gegen Windpocken existiert eine Schutzimpfung.
... zur Gürtelrose Nach einer abgeklungenen Windpockenerkrankung zieht sich das VZV zumeist in das Dorsalganglion zurück, wo es oft jahrzehntelang schlummert. Bei einer Abwehrschwäche wird das Virus reaktiviert und manifestiert sich als Gürtelrose (Herpes zoster/Zoster). Dabei zeigt sich, wie der Trivialname andeutet, ein gürtelförmiger Hautausschlag, der in der Regel auf eine Körperhälfte beschränkt bleibt. Die Effloreszenzen treten meist am Rumpf oder im Gesicht auf, selten an den Extremitäten. Erste Anzeichen sind ein allgemeines Krankheitsgefühl und Abgeschlagenheit, manchmal kommt leichtes Fieber hinzu. Wenig später treten brennende Schmerzen in Versorgungsgebiet des befallenen Nervs auf, der auf die Reizung der Nervenbahn zurückzuführen ist.
Schließlich folgen auf gerötetem und geschwollenen Hautareal kleine, mit seröser Flüssigkeit gefüllte Bläschen, die in Gruppen angeordnet sind. Wie bei den Windpocken platzen die Bläschen einige Tage später auf, trocknen ein und verkrusten. Nach spätestens drei bis vier Wochen fallen die Krusten ab. Rote Flecken bleiben noch einige Monate sichtbar. Da eine Gürtelrose nur über Schmierinfektion weitergegeben werden kann, ist sie deutlich weniger infektiös als die Windpocken. Personen mit Immunschwäche sowie Schwangere, die noch keinen Kontakt mit VZV hatten, sollten den Kontakt mit infizierten Menschen dennoch unbedingt meiden, um nicht an Windpocken zu erkranken. In der Schwangerschaft kann eine Infektion zu Missbildungen des Kindes beziehungsweise lebensbedrohlichen Komplikationen führen.
Weitere Komplikation ist ein Zoster ophthalmicus, bei dem das Virus in Gehirnganglien überdauern und bei Reaktivierung das Auge befallen und zu bleibenden Sehstörungen führen kann. Ein Hörverlust oder eine Gesichtslähmung können Folge eines Befalls im Bereich der Ohren sein (Zoster oticus). Ein großes Problem sind die Post-Zosterschmerzen. Diese können bei einem Teil der Betroffenen noch lange nach Abheilen des Hautausschlages fortbestehen. Mit dem Alter steigt das Risiko für eine postzosterische Neuralgie an, die die eigentliche Schwierigkeit einer VZV-Infektion darstellt. Plötzlich einschießende Schmerzattacken ohne entsprechenden Reiz oder eine Überempfindlichkeit gegenüber leichtesten Berührungen, können die Lebensqualität erheblich beeinträchtigen.
Zügig handeln Um Komplikationen zu vermeiden, wird heute in der Regel bei Personen unter 50 Jahren umgehend nach Ausbruch der Hautsymptome (spätestens nach 72 Stunden) eine Behandlung mit oralen Virustatika eingeleitet. Zudem wird ein Befall am Kopf oder Halsbereich oder ein schwerer Zoster an Stamm oder Extremitäten systemisch behandelt. Dafür stehen vier Nukleosid-Analoga zur Verfügung, die von ihrer Wirkung nahezu gleichwertig einzustufen sind.
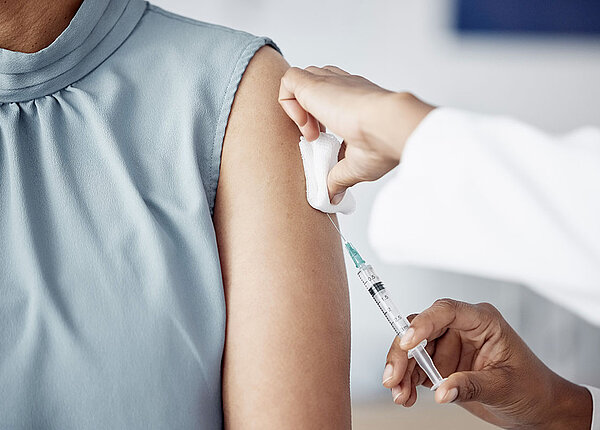
Während Aciclovir fünfmal am Tag eingenommen werden muss, erfordern Valaciclovir und Famciclovir nur eine dreimal tägliche und Biruvidin eine einmalige Gabe am Tag. Tritt dennoch eine postzosterische Neuralgie auf, kommen neben Analgetika (zum Teil Opioide), Antiepileptika wie Carbamazepin oder Antidepressiva wie Amitriptylin zum Einsatz. Inzwischen ist zur Vorbeugung eine Impfung gegen Gürtelrose verfügbar, die die STIKO für Personen ab 60 Jahren empfiehlt. Wer unter einer Grundkrankheit oder Immunschwäche leidet, kann die Impfung bereits ab dem 50. Lebensjahr wahrnehmen.
Den Artikel finden Sie auch in die PTA IN DER APOTHEKE 07/19 ab Seite 58.
Gode Chlond, Apothekerin